诊断:
1.空腹及发作时
低血糖 低血糖的典型表现为Whipple三联症:
(2)发作时血糖低于2.8mmol/L(50mg/dl)。
2.胰岛素和C肽不适当分泌过多 正常人空腹胰岛素在172pmol/L(24µU/ml)以下,胰岛素瘤患者超过正常。一般采用胰岛素释放指数作为诊断指标。
(1)胰岛素释放指数=[血浆胰岛素(µU/ml)]/[血浆葡萄糖(mg/dl)],正常人<0.3,胰岛素瘤患者>0.4,可在1.0以上。
(2)胰岛素释放修正指数=[血浆胰岛素(µU/ml)×100]/[血浆葡萄糖-30(mg/dl)],正常人<50µU/mg,>85µU/mg提示本病。
(3)C肽测定:血糖、胰岛素测定可同步进行(有条件或必要时检查)。
3.饥饿试验(禁食试验) 必要时进行。胰岛B细胞瘤患者禁食12~18小时后,约有2/3的病例血糖可降至3.3mmol/L以下,24~36h后绝大部分患者发生
低血糖症(血糖<2.8mmol/L,而胰岛素水平不下降)。如禁食72小时不发生
低血糖症者,可排除本病。
此试验应在医生监护下进行,一旦出现
低血糖症状应立即取血分别测血糖和胰岛素,同时给患者进食或注射葡萄糖并终止试验。
4.刺激试验
(1)葡萄糖刺激胰岛素释放试验(行4小时O
GTT,同时测定血糖和胰岛素),如胰岛素高峰超过150µU/ml为阳性。
(2)甲苯磺丁脲(D860)刺激试验,胰高糖素试验,可刺激胰岛素大量分泌而诱发
低血糖,对病人比较危险,应严格掌握适应证,并在医生监护下进行。
(3)C肽抑制试验:要时进行(略)。
5.定位检查
(1)影像检查:超声和CT、MRI有助于肿瘤的定位诊断;但大部分肿瘤的瘤体较小(直径5.5~10mm),可采用选择性腹腔动脉血管造影来进行术前定位。有条件可经皮肝穿刺插管做胰腺分段取血,测定胰岛素和C肽等。
(2)对疑有多发性内分泌腺瘤病患者,应做相应部位的定位检查及相关的实验室生化检查和激素测定。
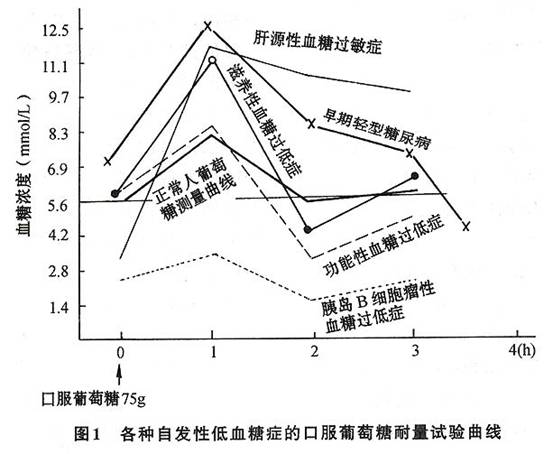
6.除外其他原因引起的
低血糖 根据病史、症状、体征、实验室检查,与功能性
低血糖、严重肝脏病变、其他部位癌肿及药物引起的
低血糖鉴别。



 流行病学
流行病学
 病因
病因
 发病机制
发病机制
 临床表现
临床表现
 实验室检查
实验室检查
 其他辅助检查
其他辅助检查
 诊断
诊断
 鉴别诊断
鉴别诊断
 治疗
治疗
 预防
预防